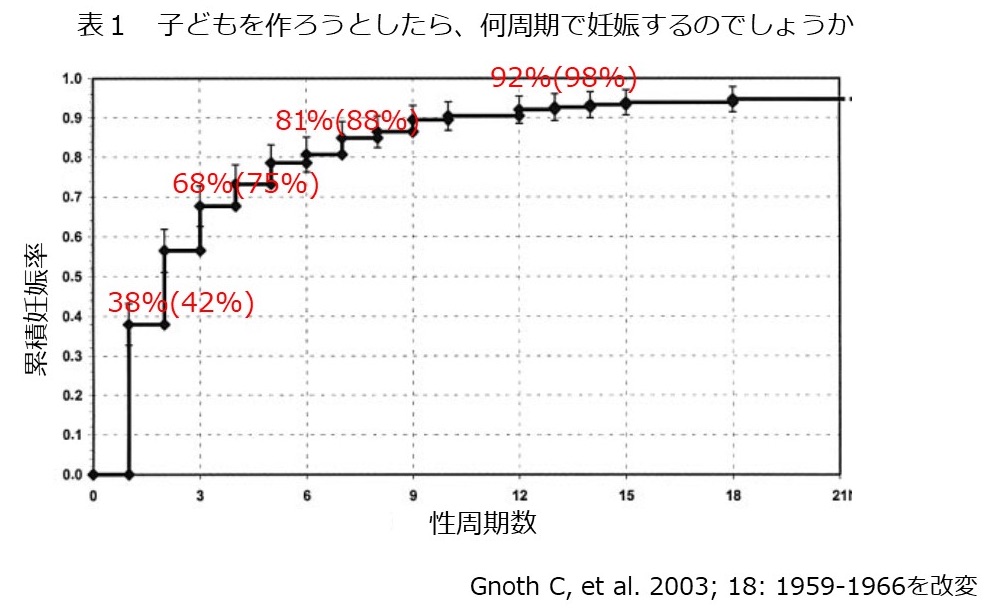
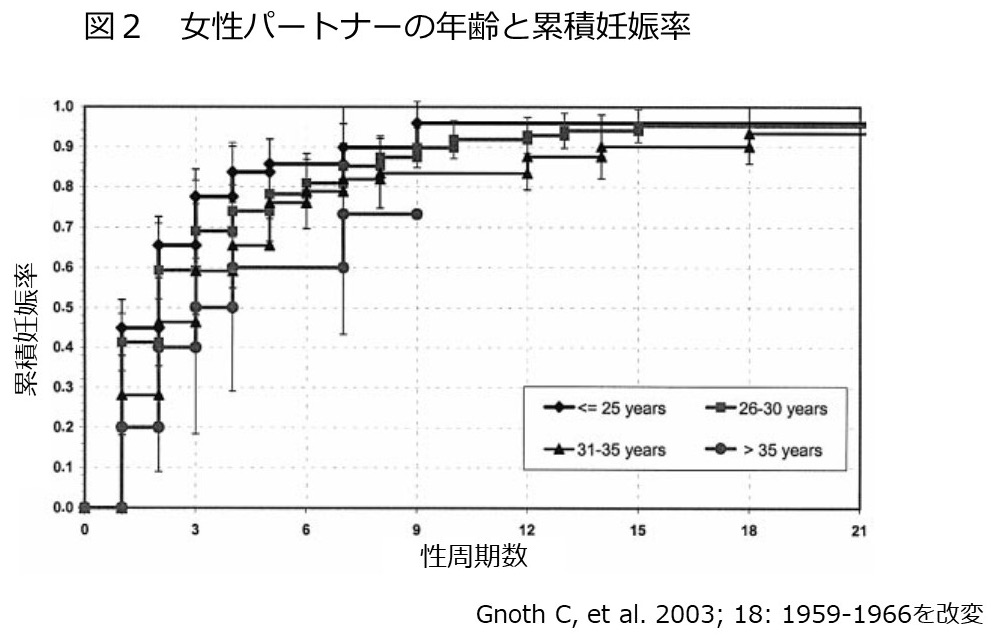
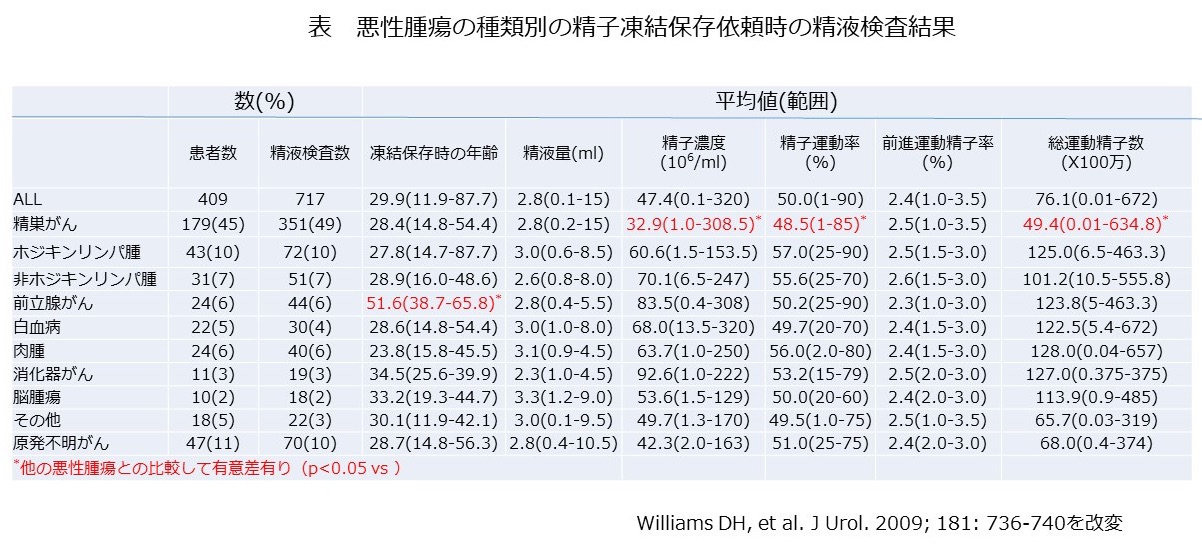
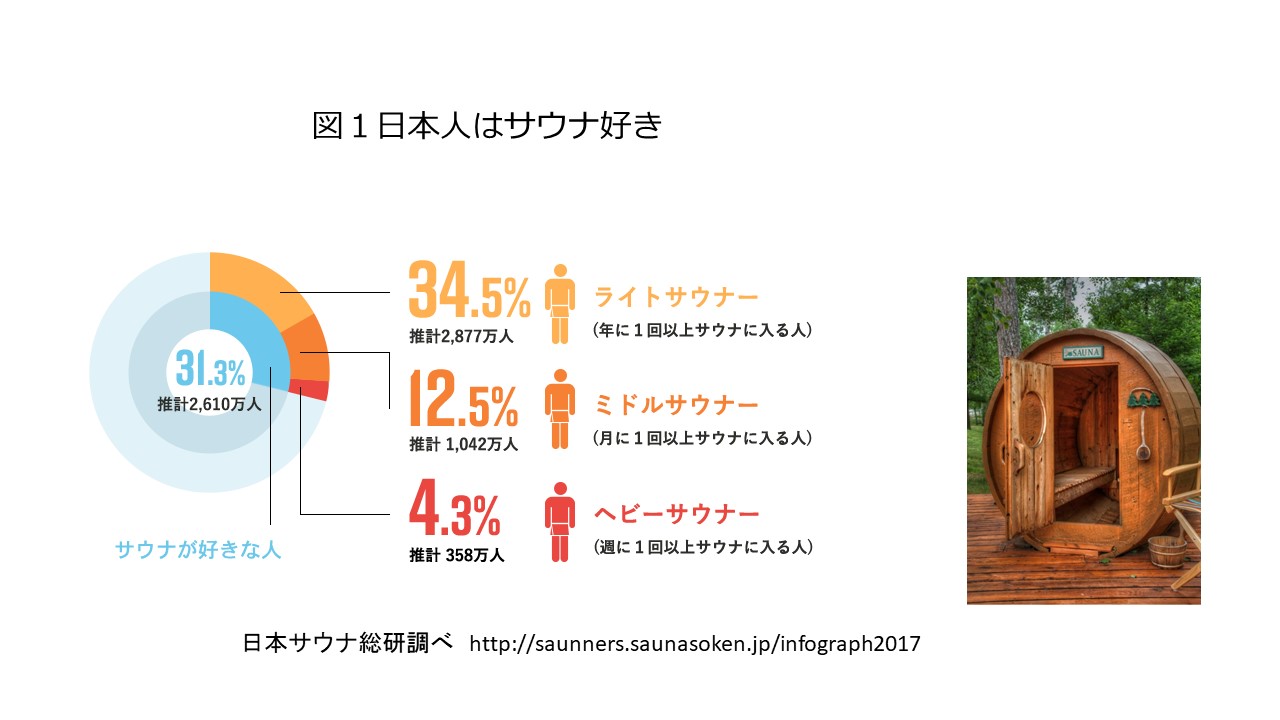
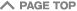子どものいる人と、子どものいない人の寿命に差があるのでしょうか?
カロリンスカ研究所からの報告が今年Journal of Epidemiology and Community Health(2017; 71: 424-430)誌に掲載されました。
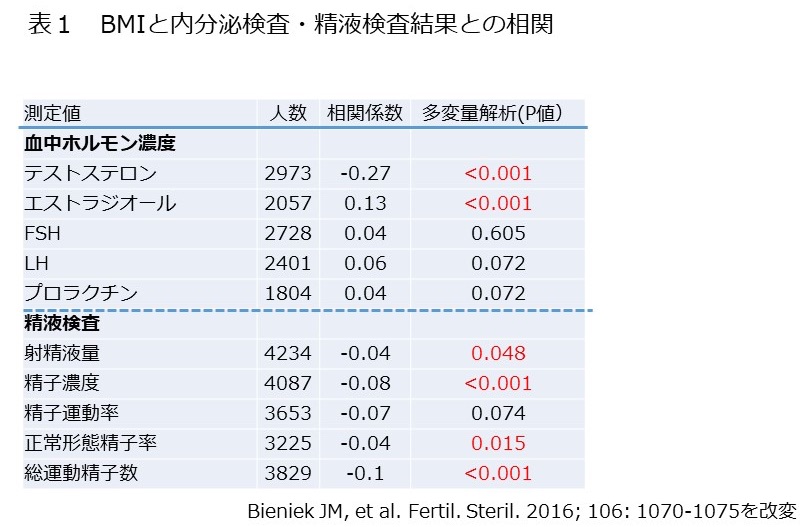
1911年から1925年に生まれて、60歳時にスエーデンに居住していた男性704481人女性725290人を追跡調査しました。統計学で用いられているperson-yearsで表現すると男性で1410万person-years、女性で1760万person-yearsのデータが蓄積され解析されました。そして、様々な因子が、寿命に影響するため、教育レベルを考慮した解析がなされました。
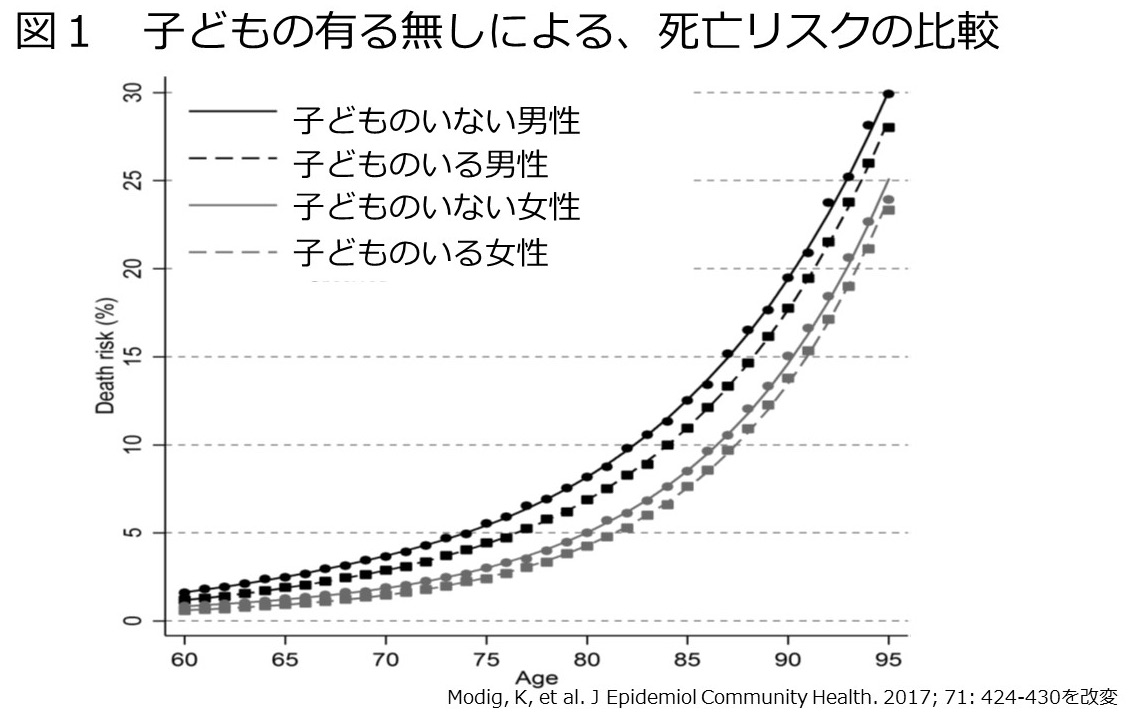
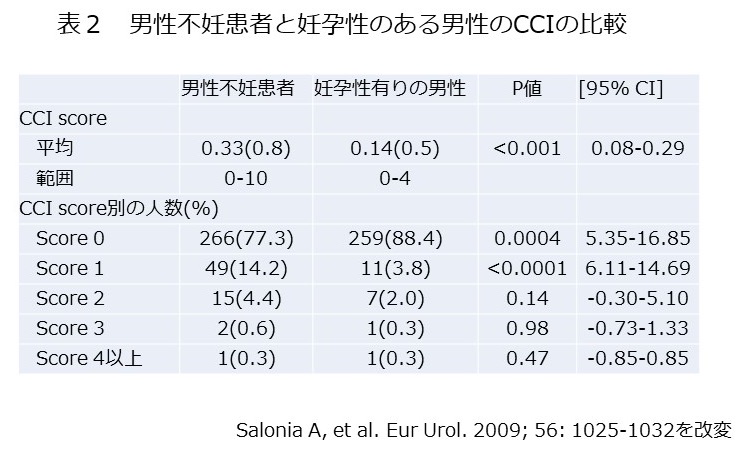
男性の60歳時点での期待余命は、子どものいる場合20.2年・子どものいない場合18.4年でした。女性の60歳時点での期待余命は、子どものいる場合24.6年・子どものいない場合23.1年でした。
死亡リスクは、どの年齢でも男性の方が女性より高く、男女ともに子どものない場合の方が高い傾向にありました。(図1)
この傾向は、結婚していない男性で、子どもがない場合に最も顕著に死亡リスクが高くなることが判りました。しかし、女性では、男性よりこの差はずっと少なくなります。
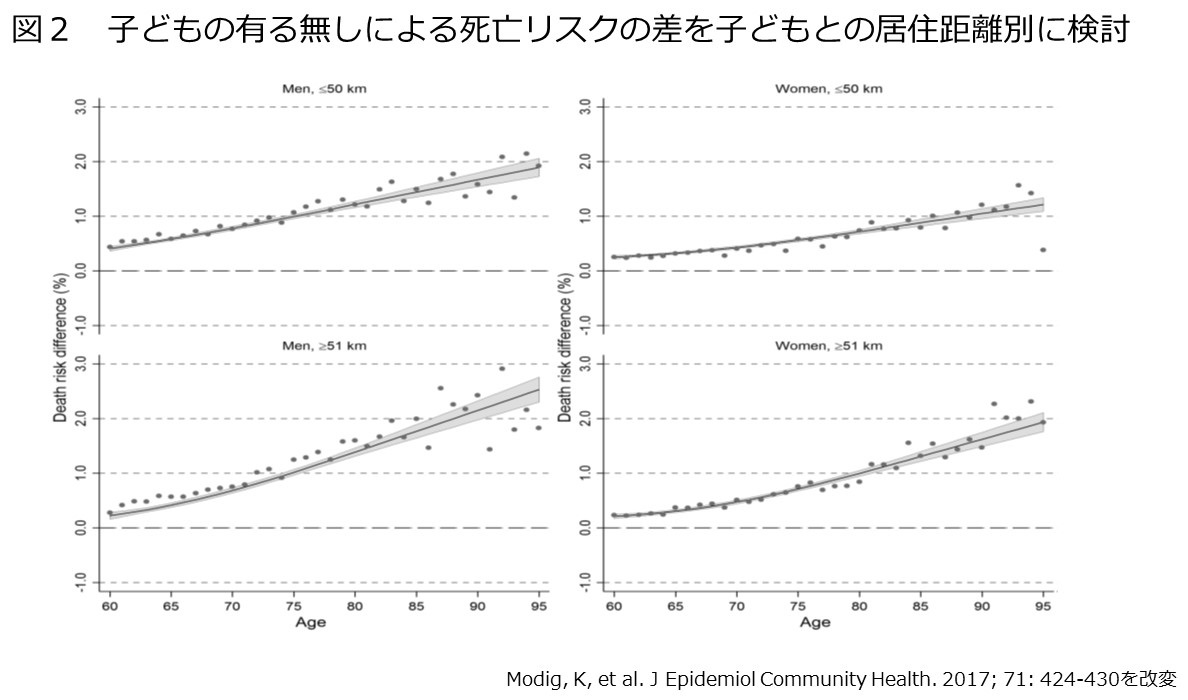
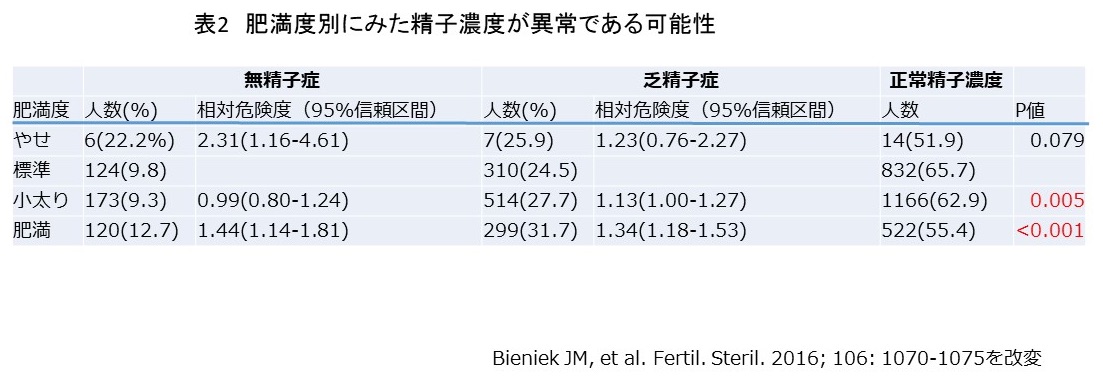
この原因を探るために、子どものいる人で子どもの近く(50Km以内)に住んでいる人と子どもから離れて(51Km以上)住んでいる人に分けて、それぞれを子どものない人の死亡リスクを比較しました。すると、男女ともに子どもの近くに住んでいる方が、死亡リスクが少なくなることが判りました。(図2)
人はファミリーを形成して、そのファミリーは近くにあるようにするのが、良いようです。
還暦になると、親元へ帰る同僚が多くみられると思います。これは、自然の摂理にかなった親孝行かも知れません。