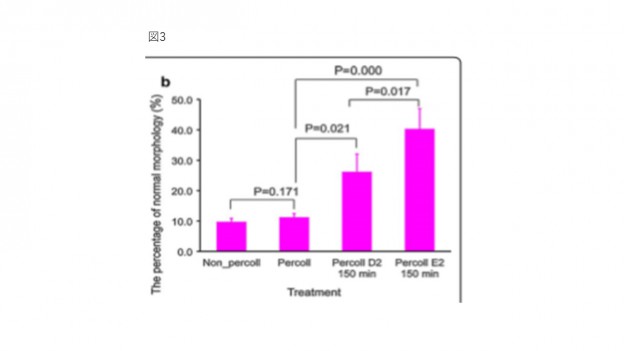
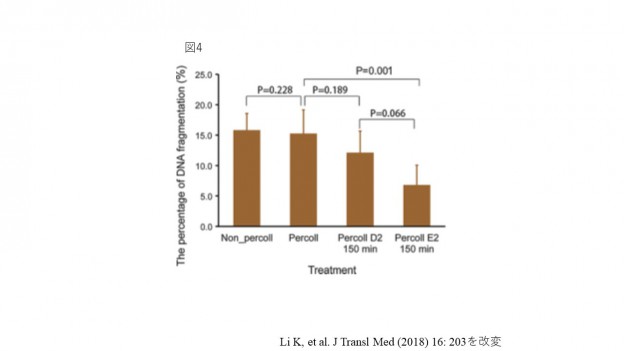
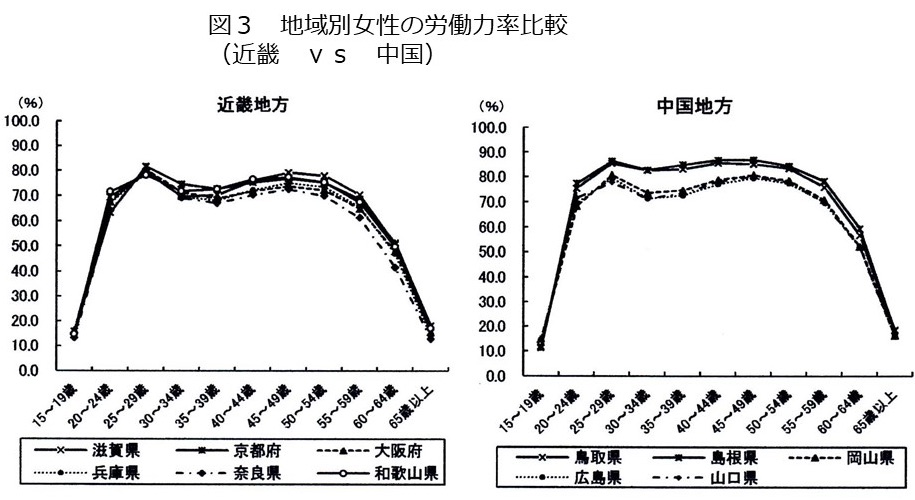
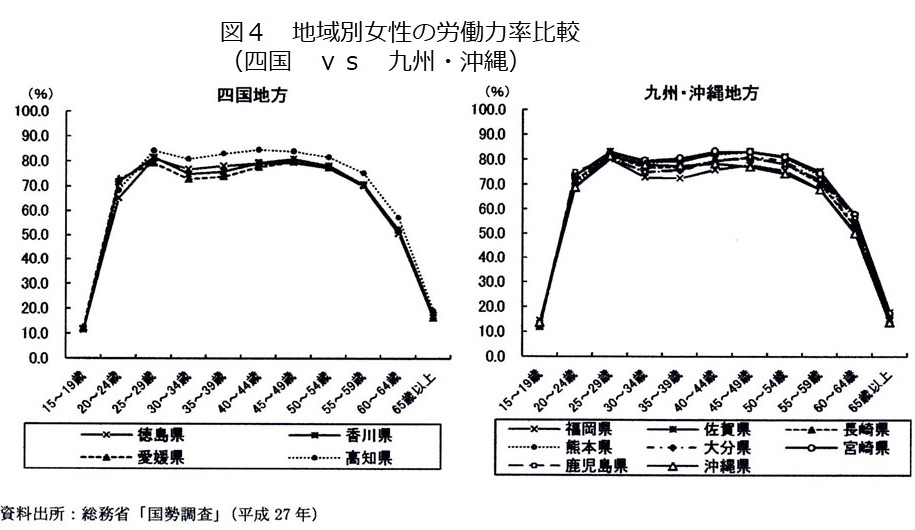
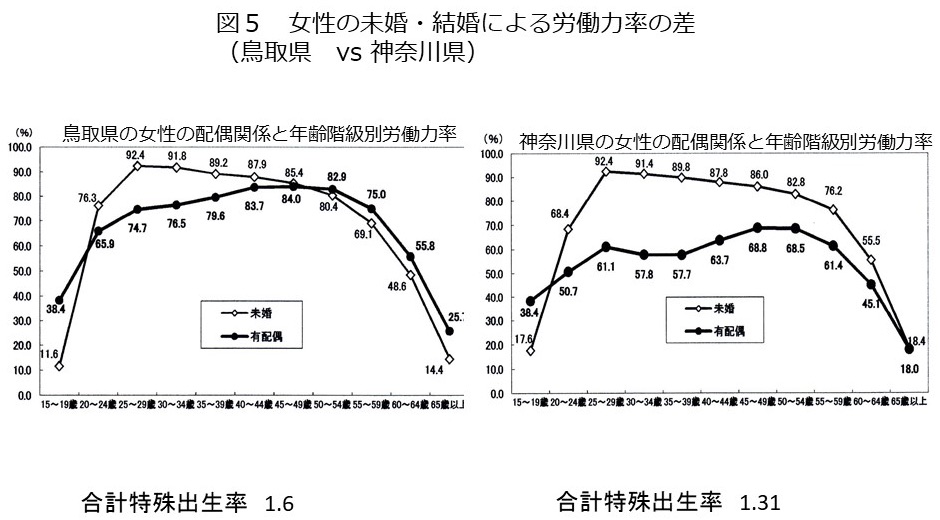
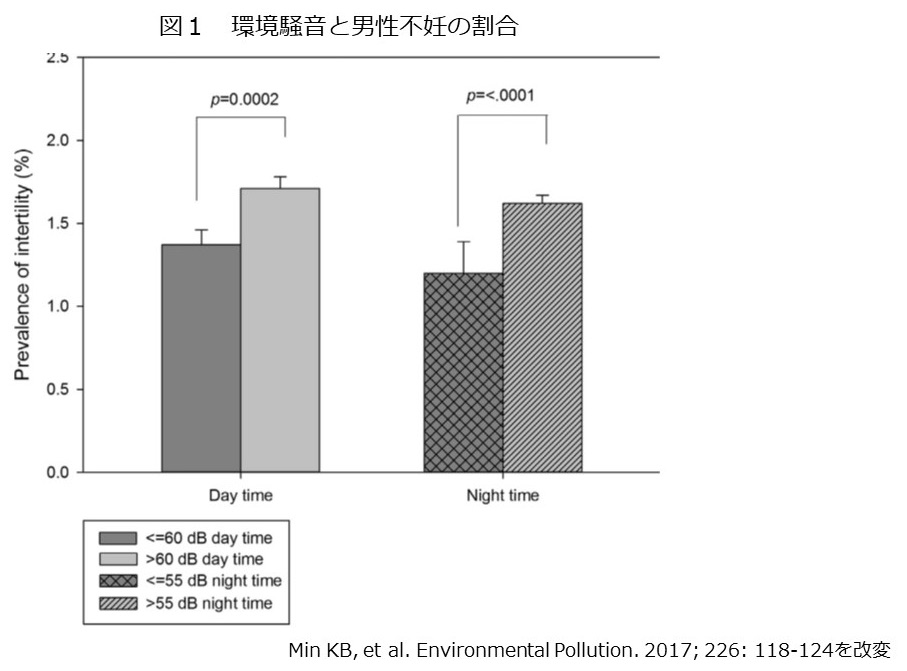
COVID-19に対する抗体陽性は妊娠に影響を及ぼさない
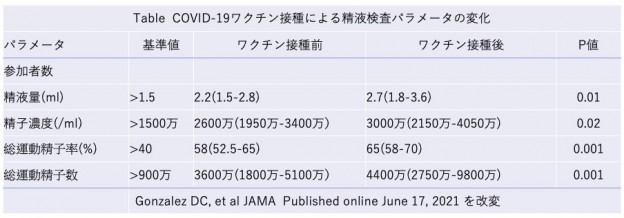
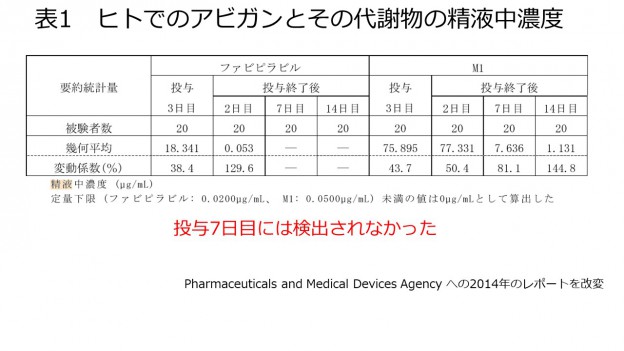
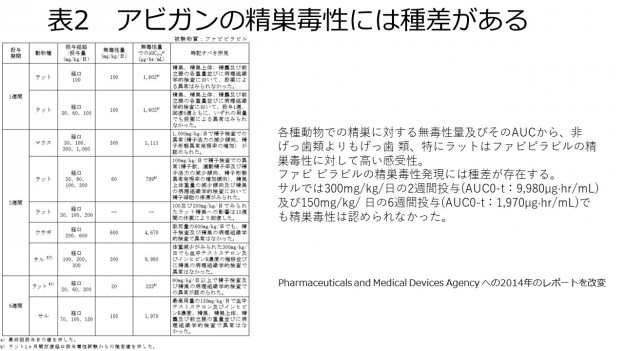
コロナウィルスに対するワクチンが精液検査には影響を及ぼさないことを述べた論文を紹介しました(6月19日)
女性の場合にはいかがでしょうか?
SARS-CoV-2 spike proteinとsyncytin-1 (syncytiotrophoblast形成のキータンパク質)が相同性を持つことから、コロナウィルスに対する抗体が交差反応を起こす可能性が指摘され、SNS上で話題になっています。このことから、trophoblast発育に障害を起こし、着床障害が起こることに対するとのうわさが広まり、生殖年齢の女性のワクチン接種を控える行動につながっていると報じられてきました。
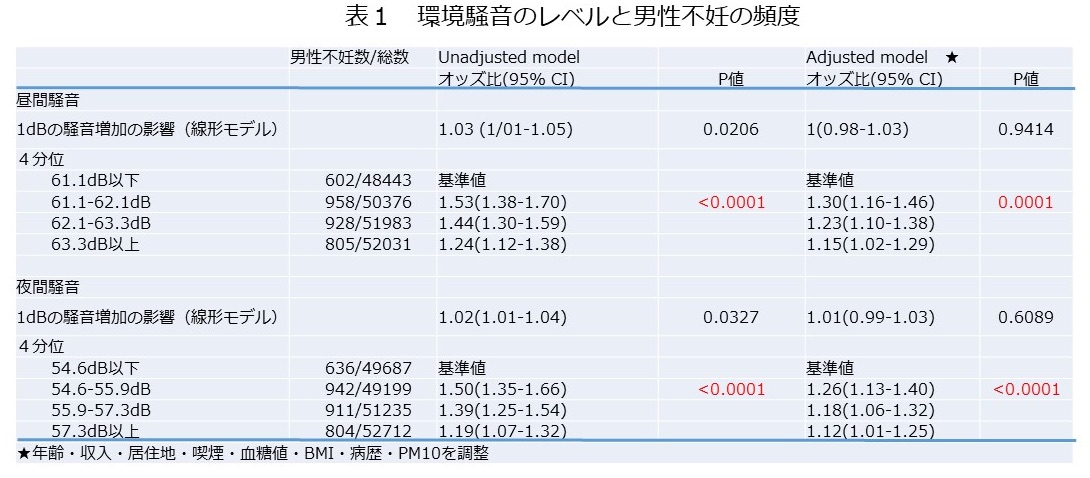
イリノイ州のIVF1のMorris博士は、COVID-19に対するワクチンないしは感染によりSARS-Cov-2 spike proteinに対する抗体を獲得した女性に対する、凍結胚移植(FET: frozen embryo transfer)の臨床成績を、ワクチンで抗体獲得した群、COVID-19に感染することで抗体を獲得した群、抗体の無い群の3群間で比較した結果、化学妊娠率、臨床妊娠率、妊娠恵贈率に差が無かったと報告しています(Table 1, 2)。
すなわち、コロナウィルスに対する抗体獲得(抗体陽性)は、妊娠に影響しないと結論付けています。
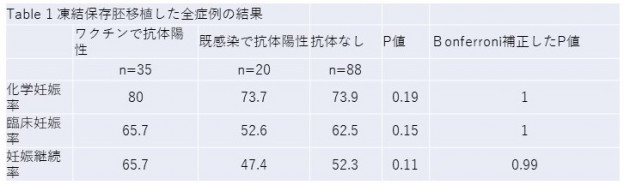
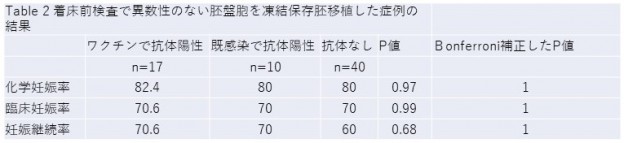
Morris RS. Fertility Sterility 2021 2666-3341 https://doi.org/10.1016/j.xfre.2021.05.010を改変