これは、不妊に(特に男性不妊に)悩むカップルからよく尋ねられる質問です。
特に、魚がよいのか。肉がよいのか。などなどです。
これに対する答えは十分なデータがありません。
しかし、最近ハーバード大学から興味深い報告がなされました。
Processed meat intake is unfavorably and fish intake favorably associated with semen quality indicators among men attending a fertility clinic.
Afeiche MC,et al. J Nutr. 2014,144:1091.
彼らは、Massachusetts General Hospital Fertility Centerを受診した、男性不妊患者155人を対象にして、食事と精液検査所見を比較しました。
この中で、加工した赤身の肉・加工しない赤身の肉・赤身の魚・家禽肉・白身の魚について詳細な検討を行っています。
それぞれはどんな肉を指すかと言いますと、つぎのようになります。
加工した赤身の肉(processed red meat):ハンバーガーのパテ・ホットドッグ・ベーコン・サラミやボローニャソーセージ
加工しない赤身の肉(unprocessed red meat):牛肉・豚肉・ラム・ハムなどで、サンドウィッチや副菜や主菜として食べたもの
家禽肉(poultry):チキンや七面鳥などで、主菜やサンドウィッチとして食べたもの
内臓肉(organ meat);牛・豚・チキン・七面鳥の肝臓
赤身の魚(dark meat fish):マグロ・サケ
白身の魚(white meat fish):鯛・鱈
甲殻類や貝(shellfish):エビ・ホタテ
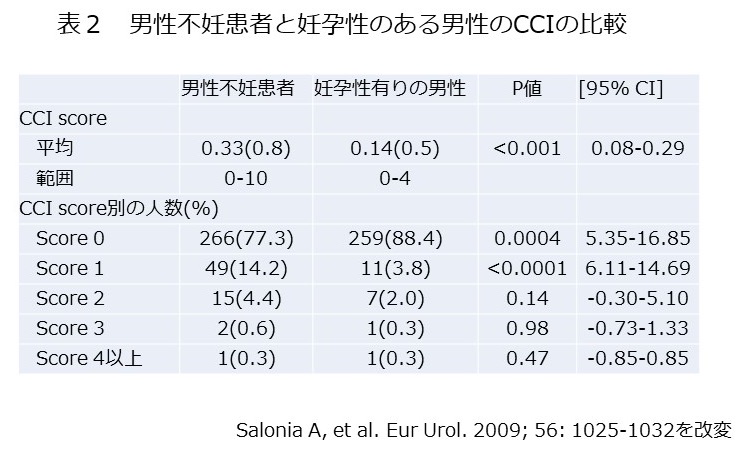
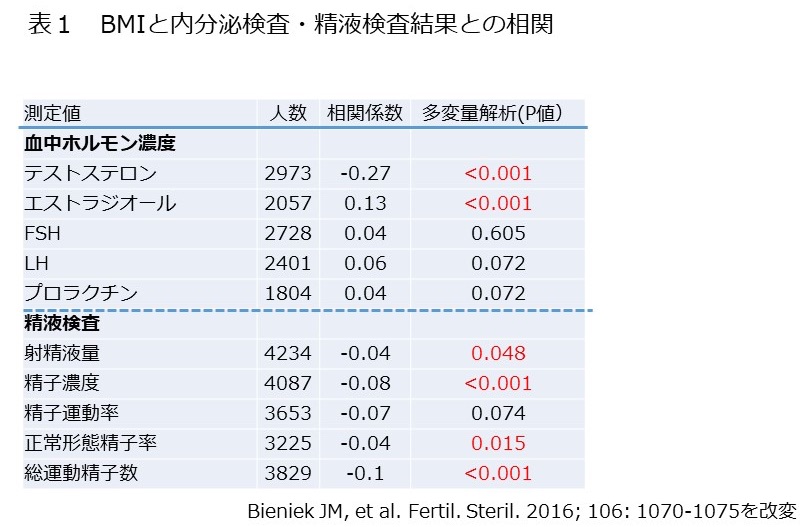
まず、肉食と摂取される栄養素のうちで、脂質とタンパク質に注目して分析しました。(画像をクリックして拡大・Table 1)
Table1
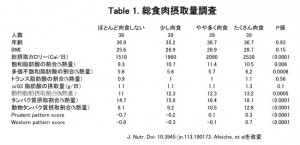
すると、肉の摂取量の多い人は、総摂取カロリーが高い傾向がありました。
さらに、飽和脂肪酸・一価不飽和脂肪酸の割合が高い傾向がありました。しかし、多価不飽和脂肪酸の割合は肉の摂取量の影響を受けていませんでした。
トランス脂肪酸・ω-3脂肪酸・総エネルギー摂取量に占める動物性脂肪やタンパク質の割合(特に動物性タンパク質の割合)が有意に高い傾向がありました。
さらに、著者たちは食生活を2つに分類しています。
Prudent pattern:野菜・果物、全穀物、鶏肉、魚をベースにした良識ある賢明な食生活パターン
Western pattern :赤身肉や加工肉、飽和脂肪、糖分を多く摂る欧米型食生活パターン
すると、肉の摂取量の多い人は2つの食生活のパターンともスコアが高い傾向にあったのですが、よりWestern patternが強くなる傾向がありました。
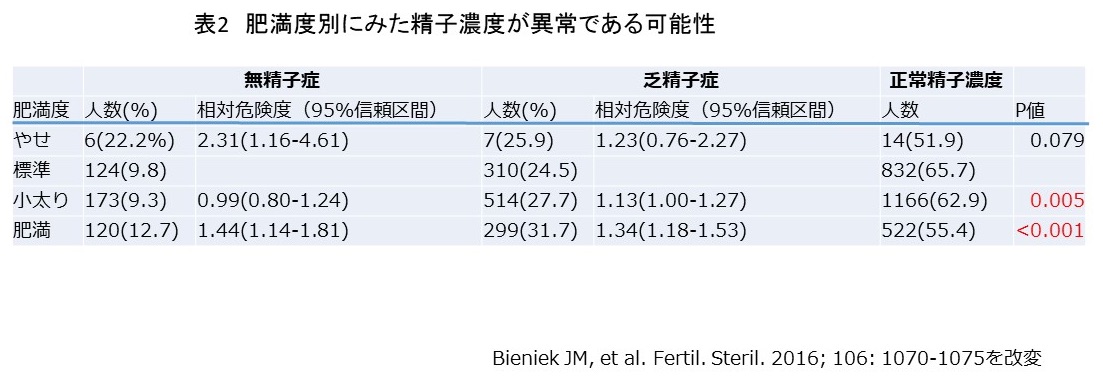
次に、肉食と精液所見の関係を調査しました。(画像をクリックして拡大・Table 2)
Table2
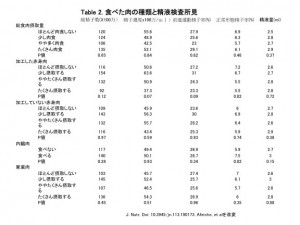
すると、肉の総摂取量は影響を与えませんでしたが。赤身の加工肉の摂取が増えるほど正常形態精子率が低下しました。
加工していない、赤身の肉の摂取量は精液所見に影響を与えませんでした。
内臓肉を食べる人の方が、食べない人より正常形態精子率が有意に高い事が分かりました。家禽類の肉の摂取量は精液所見に影響を与えませんでした。
さらに、魚肉についても解析しています。(画像をクリックして拡大・Fig. 1)
Fig.1
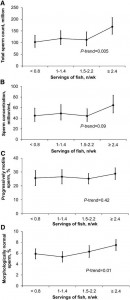
1週間に魚を食べる回数が多くなるほど、総精子数・精子濃度・精子運動率・正常形態精子率はよくなる傾向にある事が分かりました。
魚肉の種類についても調査しています。(画像をクリックして拡大・Table 3)
Table3

赤身の魚肉の摂取量が多いほど、総精子数・正常形態精子率は有意に高いことが分かりました。また、白身の魚肉の摂取量が多いほど、正常形態精子率が高いことも分かりました。しかし、甲殻類の摂取は精液所見に影響がありませんでした。
この論文からは、肉食の場合は、摂取量が増えるほど摂取される脂質・タンパク質の種類が偏る傾向がありましたが、総摂取量と精液検査の関連は明らかではありませんでした。赤身の加工肉は避けて、少しは内臓肉を食べ、出来れば魚肉の摂取を増やした方が、精液所見にはよい方に作用する可能性があると考えられます。
しかし注意しなければならないのは、これは横断的疫学調査であり、食生活を変えれば精液所見がどのように変化をするかを見た研究(介入研究といいます)ではない点です。
今後の、研究の進歩が待たれるところです。
ここで、もう一つ注意しなければいけないのは、参加者の大多数(83%)が白人のアメリカ人であると言うことです。日本人は、世界に冠たる雑食人種です。
日本人のデータはありませんので、現在我々が調査を進めています。
後3ヶ月ほどで調査が終わりますので、半年後ぐらいにはその成果をお見せできると思います。ご期待ください。