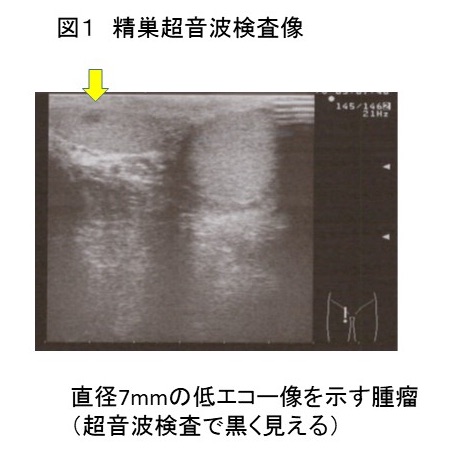
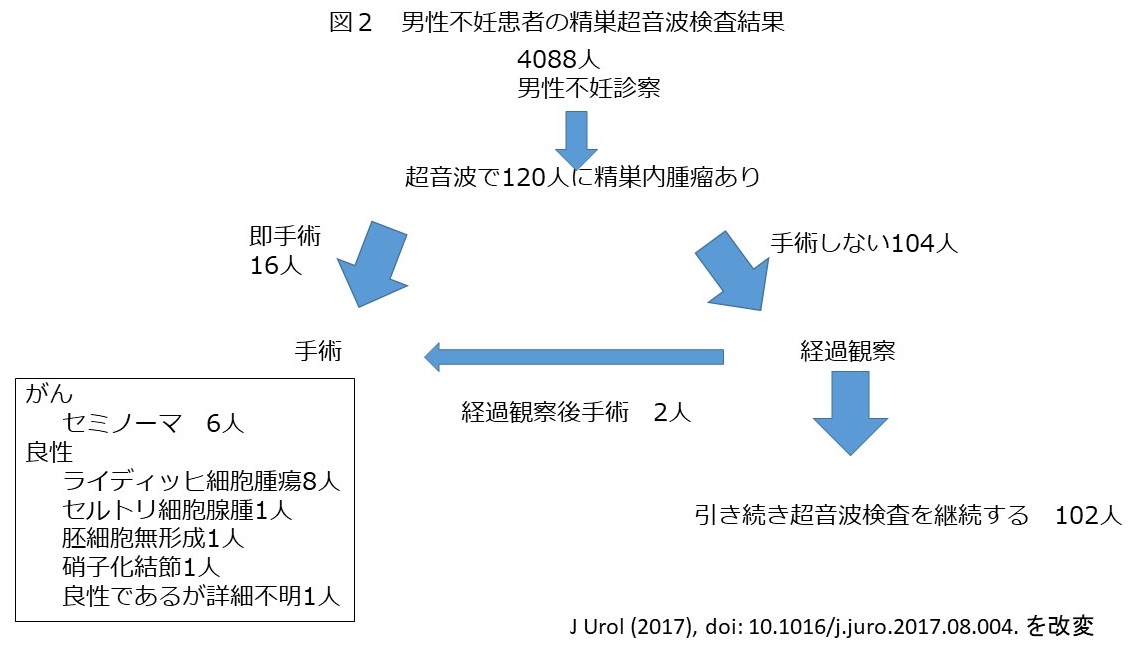
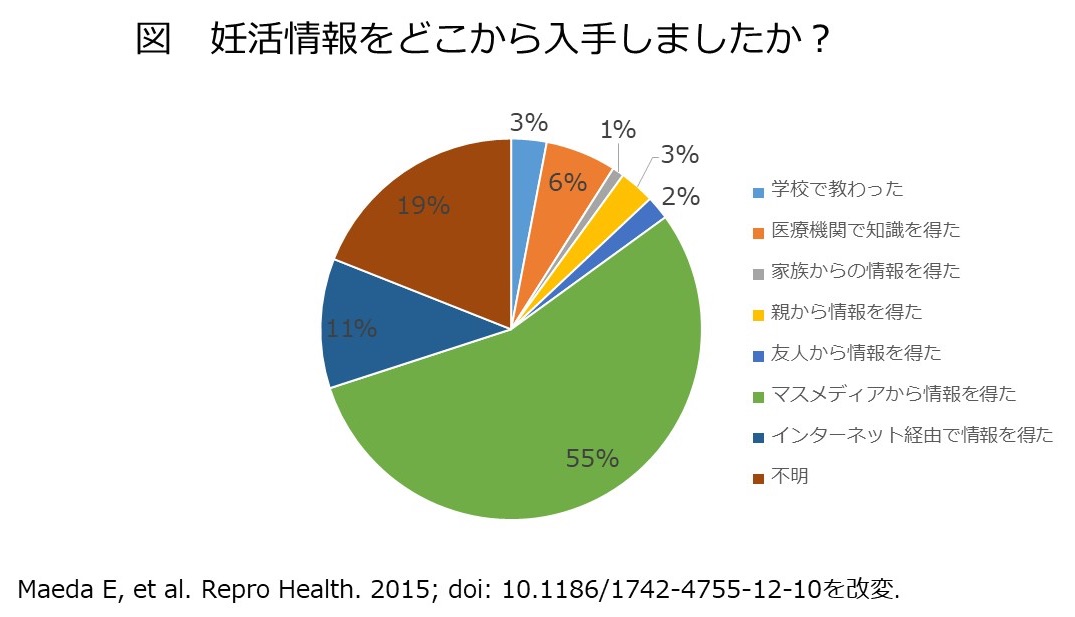
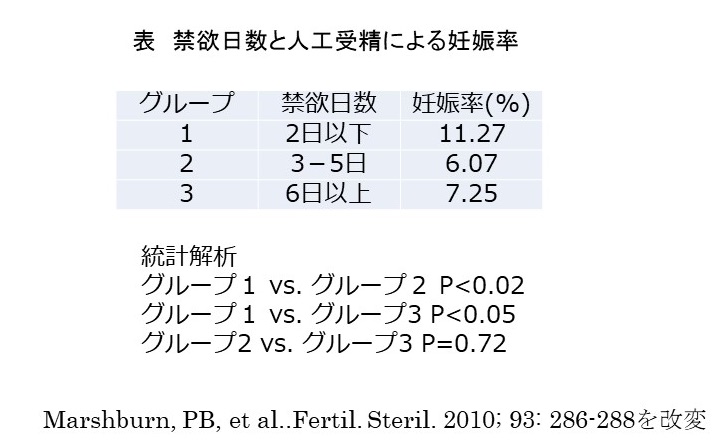
不妊症の患者さんを診察する時に、過去・現在の病気について尋ねるために問診票を用いています。お子さんを授かりたい人たちですから、もちろんご自身は健康体である方が多きのですが、最近はそうでもない人が多いように感じられます。
例えば、糖尿病を持っていたり、腎臓の機能が低下して血液透析の一歩手前であったり、最近がんが見つかりこれを治療した直後である場合などがあります。
実際に、男性不妊患者さんの健康状態はどうなのでしょうか?
公衆衛生学的に健康状態を捉える指標として、併存病の有無を用いたチャールソン併存病指標(Charlson Comorbidity Index: CCI)がよく使われています。
これは、併存病をその生命予後に与える影響の大きさによって重み付けし、その合計点数で併存病の程度を数字で表すものです。
オリジナルは、1987年にCharlsonらによって開発され、世界中で用いられています。数年おきに改変されたものが公表されていますが、オリジナルのものを用いた研究が最も多く発表されています。
判定応報は、例えば表1に挙げるように、心筋梗塞と痴呆があり、さらに血液透析を受けている場合は、スコアが1+1+2=4点になります。
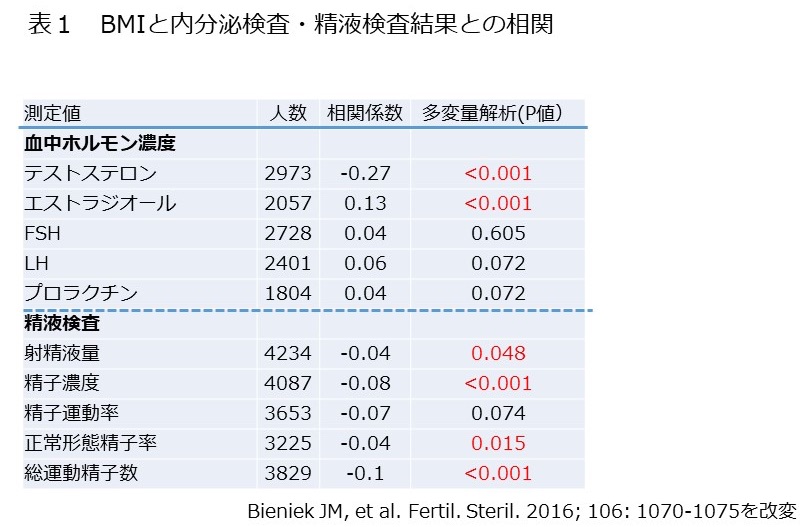
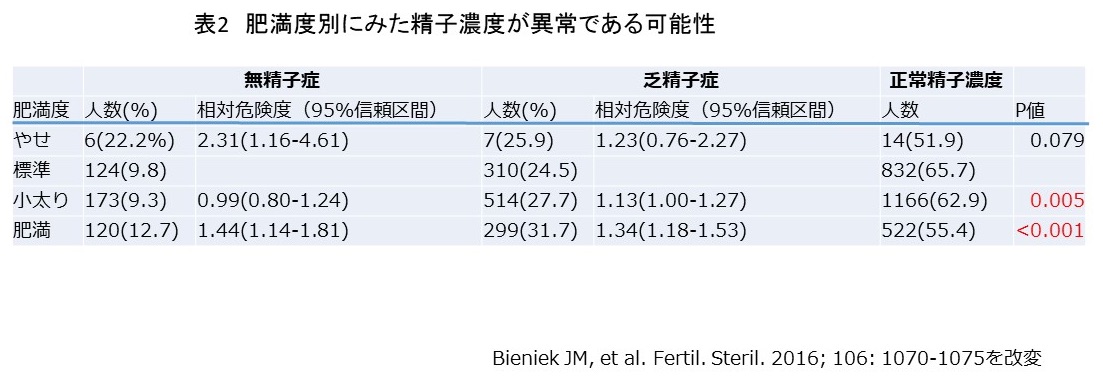
このCCIを用いて、男性不妊患者さん(344人)の健康状態を、子どものある(妊孕性のあり)人(293人)と比較した報告があります。(Salonia A, et al Eur Urol. 2009; 56: 1025-1032)
これによれば、男性不妊患者さんでは、CCIスコアが有意に高く、併存病のない(スコア0)の割合が77.3% 対 88.4%で有意に低い事が判りました(表2)。
併存病が男性不妊の原因なのか、男性不妊という状態が健康状態を示す目印になっているのかは今後の研究が必要です。
ヒトゲノムの15%が生殖に関与していることを考えると、男性不妊と他の疾患に関連があることが想定されます。