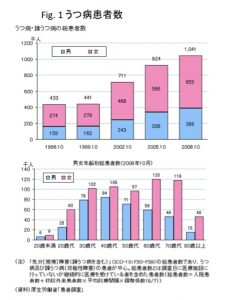
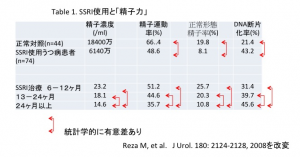
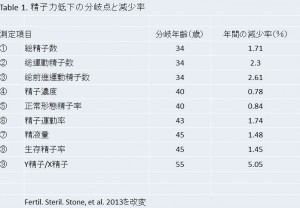
悪性腫瘍の患者さんの精子形成はどうなっているでしょうか?
「悪性腫瘍(がんや肉腫)そのものの治療のことで精一杯で、精子形成や妊孕性のことなんか考えられない。」と言う患者さんが多いでしょう。しかし、治療法の進歩で、完治する悪性腫瘍がどんどん増えてきています。とくに、生殖年齢で悪性腫瘍に罹った男性にとっては、自分の妊孕性(こどもを作る能力)について無関心ではいられません。
2つの疑問が浮かびます。
①治療開始前から精子形成は悪いのでしょうか?
②治療(抗がん剤や放射線照射)が精子形成に影響するのでしょうか?
まず①についてです。
悪性腫瘍の患者さんの精液検査をした論文を調べてみました(Chung K, et a. Sperm cryopreservation for male patients with cancer: an epidemiological analysis at the University of Pennsylvania. Eur J Obstet Gynecol Reprod Biol 113 (suppl 1): S7-S11, 2004)。
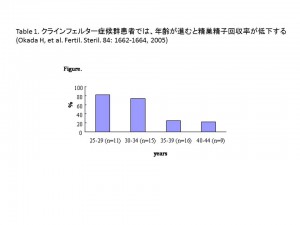
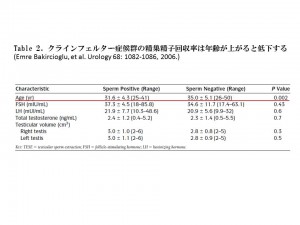
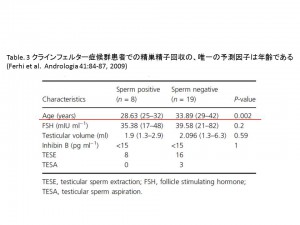
すると、精巣がんでは治療開始前に28%の患者さんが乏精子症でした。男性不妊患者さんでは、精巣がんの患者さんの頻度が高いことが知られています。ホジキンリンパ腫では25%が、白血病では57%が、消化器がんでは33%の患者さんが、乏精子症ないしは無精子症でした。これは、一般の乏精子症や無精子症の頻度よりも数倍高いことから、悪性腫瘍そのものが精子形成に影響を与えていると考えられています。
しかし、どういうメカニズムで精子形成に影響を与えるかに関しては、残念ながら未だに定説はありません。
次に②についてです。
精巣は骨髄と同様に、活発に細胞分裂をして新しい細胞(精子)を作り出しています。抗がん剤や放射線照射は、細胞分裂を阻害することが知られていますので、精子形成が障害される事は周知の事実です。では、治療後に精子形成は回復するのでしょうか。
精巣がん、ホジキンリンパ腫、非ホジキンリンパ腫、膀胱がん、前立腺がん、甲状腺がんの患者さんについてまとめたものがTable 1です。(Trottmann, et al. Semen quality in men with malignant diseases before and after therapy and the role of cryopreservation. Eur Urol 52: 355-367, 2007)(画像をクリックして拡大・Table 1)
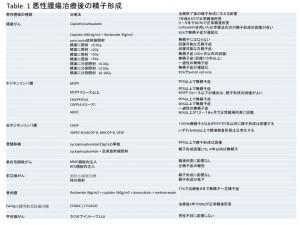
Table-2013-0814
精巣がんの場合は、抗がん剤治療後にかなり精子形成は戻ってきます。しかし、精巣そのものに放射線を照射した場合は、3Gyの一回だけでも精子形成はグンと低下します。
ここで重要なことは、少ない量を分けて照射する(分割照射)方が、精子形成には重大な影響を及ぼすという事です。
リンパ腫の治療は多種類の抗がん剤の組み合わせで行ないますが、ホジキンリンパ腫に対する抗がん剤の方が非ホジキンリンパ腫に対する抗がん剤よりも、精子形成に悪影響があります。
さらに重要なことは、リンパ腫や白血病の患者さんの治療で用いられる、骨髄移植ですが、cyclophospamideのみの使用であれば精子形成には大きな影響はないのですが、全身放射線照射をした場合は、精子形成に甚大な障害があるということです。
初期の膀胱がんでは、内視鏡手術の後に膀胱内に再発を防ぐために、MMCやBCGを注入するのですが、BCG注入により乏精子症になると言う報告があります。
前立腺がんの放射線治療のなかで最近急速に広まっているのが、前立腺組織内に放射線を放出する線源を埋め込む、密封小線源治療です。この治療法は精子形成に影響ないようですが、体外から前立腺部に放射線照射をする方法では、精子形成は低下すると報告されています。
骨肉腫の抗がん剤治療は、強い精子形成障害があり、治療終了後長期間精液所見の悪化があります。同じ肉腫でもEwing肉腫などの軟部組織肉腫に対する抗がん剤治療の場合は、治療後に高い割合で精子形成は正常化します。
放射性同位元素131Iを用いた甲状腺がん治療は、一旦は全身を131Iが循環しますが、精子形成には影響はありません。
こうしてみると、治療開始前に精子が採取出来るのであれば、精子の凍結保存をすることが大切である事が判りますよね。
医療従事者の場合は生殖年齢の患者さんであれば、精子凍結保存の話を必ずする必要があります。患者さんの場合は、悪性腫瘍の治療のことで精一杯でしょうが、主治医と相談して精子凍結保存を、積極的に行なって欲しいと切に願うものです